Боли внизу живота при лейкоплакии

Лейкоплакия — заболевание, при котором поражается кожа, слизистая оболочка рта и половых органов. В результате утолщения и усиления степени ороговения эпителия, появляются бляшки и налет белого цвета.
Точные причины возникновения лейкоплакии неизвестны, но отмечается влияние на вероятность возникновения заболевания ряда внешних и внутренних факторов.
Внешние факторы возникновения лейкоплакии:
- Некачественные пищевые продукты;
- Сильное загрязнение окружающей среды;
- Отсутствие чистой питьевой воды;
- Появление новых штаммов вирусов и бактерий.
Спровоцировать появление лейкоплакии могут также различные повреждения кожного покрова и слизистой оболочки:
- Термический или химический ожог;
- Механические повреждения (потертости, порезы, ушибы, ссадины и т.д.);
- Обморожение;
- Гальваническая травма — удар электрическим током.
Кроме того, лейкоплакия часто наблюдается на фоне гормональных сбоев.
К группе риска относятся пациенты старше 30 лет, у детей и людей пожилого возраста лейкоплакия встречается крайне редко.
Что такое лейкоплакия
При осмотре пораженные участки можно отличить по характерному для отмерших клеток бледно-розовому или беловато-серому цвету. При этом края пятен четкие, легко различимые. Пораженный участок может быть любых размеров и иметь разные формы.
Абсолютное большинство пациентов, у которых было диагностировано данное заболевание, узнали о нем лишь на приеме у врача, куда пришли совершенно по иному поводу. Лейкоплакия обычно не доставляет дискомфорта, а потому заболевшие не спешат обращаться с подозрительными симптомами к доктору, либо же вообще не подозревают о своем недуге.
Врачи-клиницисты относят лейкоплакию к предраковым заболеваниям, в связи с тем, что при воздействии негативных факторов, может начаться процесс злокачественного перерождения пораженных лейкоплакией тканей. Это явление наблюдается в практически 20% диагностированных случаев. Поэтому чрезвычайно важно вовремя поставить диагноз и начать лечение.
Признаки возможного перерождения лейкоплакии в рак:
- Очаг поражения резко уплотнился или внезапно появились эрозии;
- Появились изменения в плотности пятна — оно становится неравномерным на ощупь;
- Появляются сосочковые разрастания;
- Резкое увеличение размера пятна.
Виды лейкоплакии
По формам развития и внешним признакам лейкоплакию делят на 4 вида:
- плоская или простая;
- веррукозная (бородавчатая);
- эрозивная;
- волосатая.
Плоскую лейкоплакию иначе еще называют простой. Внешне она похожа на мутную пленку с четкими краями, которую невозможно удалить механически. Пораженный участок приобретает беловато-серый цвет и имеет сухую и шероховатую поверхность.
Простая лейкоплакия на причиняет больному существенного дискомфорта, однако некоторые пациенты отмечают ощущение стянутости в месте поражения. Если болезнь локализована в уголках рта, то вокруг очага возникновения можно наблюдать гиперемию — покраснение тканей, вызванное переполнением сосудов кровью.
Для веррукозной формы характерно наличие небольших белых бляшек или бородавчатых поражений. Цвет очага отличается серовато-белым оттенком.
Эрозивная лейкоплакия причиняет пациенту некоторые неудобства и боль. Внешне она представляет собой серовато-белый участок с четкими краями. В центре поражения можно заметить трещинки и изъязвления — эрозии.
При волосатой форме лейкоплакии, пораженный участок покрыт ворсинками. Возникает эта форма обычно на фоне иммунодепрессивного состояния организма, поэтому заболевание часто диагностируется у людей, страдающих от вируса иммунодефицита человека (ВИЧ).
Все формы представляют собой последовательные стадии заболевания.
Характерные места возникновения лейкоплакии:
- шейка матки;
- мочевой пузырь и уретра;
- полость рта;
- пищевод и горло;
- вульва.
Наиболее распространенным местом возникновения лейкоплакии является шейка матки. Заболевание обычно обнаруживается при осмотре врачом-гинекологом. Однако женщина и сама может замечать некоторые симптомы, но не связывать их с таким заболеванием, так как лейкоплакия – малоизвестное заболевание. Симптомами могут стать: боль, неприятные ощущения при половом акте или выделения, имеющие неприятный запах.
Диагностика лейкоплакии

Диагностика лейкоплакии включает такие методы исследования
- цитограмма;
- проба Шиллера – исследование, при котором пораженный участок обрабатывают йодсодержащим раствором, чтобы обнаружить все очаги поражения и уточнить их границы;
- биопсия с гистологическим исследованием пораженного участка ткани;
- иммунограмма;
- УЗИ органов малого таза.
Также проводится диагностика ЗППП, если таковые имеются, врач назначает антибактериальную терапию.
Хирургические методы лечения лейкоплакии
Диатермокоагуляция (ДТК)
ДТК – это метод лечения при помощи электрического тока. Электрод, при помощи которого выполняется процедура, представляет небольшую петлю или «пуговку». Его прижимают к пораженному участку шейки матки и подают небольшой электрический разряд.
Этот метод считается достаточно эффективным — в 70% следует полное излечение, однако он довольно болезненный. Кроме того, его нельзя применять у нерожавших женщин, так как в последствии возможно заращение цервикального канала. К недостаткам этого метода относятся: возможность кровотечения и довольно длительный реабилитационный период.
Из плюсов можно отметить только невысокую стоимость и возможность проведения процедуры у любого гинеколога — необходимый аппарат имеется практически в каждой больнице.
Криодеструкция
Криодеструкция – это лечение при помощи жидкого азота. В результате, в поврежденных клетках формируются кристаллы, которые полностью разрушают их структуру.
Длительность процедуры не превышает 10 минут. Лечение эффективно в 94% случаев. Пациентки, прошедшие через криотерапию, отмечают безболезненность и бескровность процедуры. Кроме того, после криодеструкции нет рубцов, поэтому этим способом можно лечить лейкоплакию у нерожавших женщин.
Лазеротерапия
В частных клиниках набирает популярность процедура лечения лейкоплакии при помощи специального лазера.
Лазерная терапия – бесконтактный метод воздействия на пораженные участки. В результате воздействия лазера, больные клетки иссушиваются, из них испаряется вся влага, что ведет к их полному разрушению. В ходе проведения лазеротерапии пациентки не испытывают боли, нет кровотечений и рубцов. Полное восстановление составляет от 2 до 3 недель. Этот метод подходит как рожавшим, так и нерожавшим женщинам.
Радиоволновой метод
Один из самых передовых и популярных методов лечения лейкоплакии шейки матки — воздействие радиоволнами, под воздействием которых происходит испарение внутриклеточной жидкостью. Процедура безболезненна и бескровна. Период восстановления короткий, характеризуется быстрым заживлением и отсутствием рубцов..
При лечении любым из вышеприведенных методов в послеоперационный период врачи рекомендуют соблюдать половой покой не менее 1,5 месяцев, не принимать горячие ванны, не посещать сауны и бани, а также не поднимать тяжести.
В течение 10 дней после проведения манипуляции, возможно появление выделений из влагалища.
Для профилактики лейкоплакии шейки матки в первую очередь нужно тщательно соблюдать личную гигиену, рекомендуется использовать барьерный тип контрацепции, чтобы избежать ЗППП, регулярно проходить консультации врача.
Лейкоплакия мочевого пузыря и уретры
Лейкоплакия мочевого пузыря обычно проходит бессимптомно. Лишь в редких случаях пациенты отмечают, что испытывают неприятные ощущения внизу живота или при мочеиспускании.
Для лечения лейкоплакии мочевого пузыря или уретры обычно применяют радиоволновой или лазерный методы хирургического лечения. Однако, в случае обнаружения перерождения пораженных клеток в злокачественные, врач может назначить радикальную операцию, в ходе которой очаги с лейкоплакией и раковыми клетками будут полностью иссечены.
Лейкоплакия полости рта
Полость рта — это еще одна наиболее подверженная лейкоплакии область. Ввиду самой частой травматизации, ко врачам чаще всего обращаются больные с локализацией патологии именно в этой части. Для детей и людей, страдающих от нервного расстройства, характерно частое прикусывание губ, языка и внутренних поверхностей щек. В итоге на травмированной слизистой ротовой полости может начаться воспаление и запуститься процесс отмирания эпителия — образование лейкоплакии.
Патология языка внешне в простой форме похожа на мутную пленку. В более сложной форме, из-за ороговения участков слизистой оболочки полости рта, могут образоваться складки или пятна белого цвета.
Также часто лейкоплакия образовывается на деснах — при неправильном уходе, в ротовой полости именно на деснах скапливается большинство бактерий, которые приводят к развитию воспалений и заболеваний.
В полости рта лейкоплакию также лечат при помощи лазера или радиоволнового метода — эти способы хорошо зарекомендовали себя и дают в этом случае хорошие результаты.
Лейкоплакия горла или пищевода

В абсолютном большинстве случаев, когда обнаруживалась лейкоплакия горла или пищевода, причиной ее возникновения становились вредные привычки пациента, например, курение и алкоголь.
В отдельную категорию была выделена лейкоплакия Таппейнера. Это форма заболевания, которая является последствием табакокурения. Вредные вещества, такие как смолы, никотин, кадмий, мышьяк вызывают патологические изменения слизистой оболочки. Еще один фактор риска при курении это термические ожоги полости рта и гортани.
Лейкоплакию, сформировавшуюся в пищеводе и горле также лечат при помощи лазерного или радиоволнового метода. Только в случаях, когда уже обнаружена рак, врачи прибегают к радикальным мерам — хирургической операции.
К сожалению, многие пациенты, имеющие лейкоплакию Таппейнера, в дальнейшем не отказываются от вредных привычек, что вызывает рецидивы заболевания. В тех же немногих случаях, когда пациенты смогли побороть вредную привычку, болезнь полностью излечивается.
Лейкоплакия вульвы
Лейкоплакия вульвы — заболевание, которое в основном поражает женщин в период менопаузы. Это связано с резкими и серьезными гормональными изменениями в организме. По сути, это дистрофическое заболевание, которое сопровождается гиперплазией (увеличением количества клеток) многослойного плоского эпителия. Симптомом лейкоплакии вульвы может стать зуд, который усиливается при движении, мочеиспускании, по ночам или при половых актах.
Проявление симптомов не обязательно, часто о своем состоянии женщина узнает лишь на приеме у врача. Лечение также проводится посредством иссечения патологических участков при помощи радионожа, лазера или жидкого азота.
Источник
Автор Мария Семенова На чтение 13 мин. Опубликовано 12.11.2017
Лейкоплакия шейки матки — полиэтиологическое заболевание слизистой оболочки шейки матки и цервикального канала.

Представляет собой ороговение клеток многослойного плоского неороговевающего эпителия, пролиферацию эпителиоцитов (локальное увеличение количества клеток), а также погружение эпителиального пласта клеток в подэпителиальную соединительную ткань.
Характеристика заболевания
Виды лейкоплакии:
-
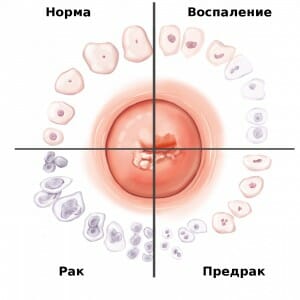 Простая форма — характеризуется наличием небольших белых «пятен» и «полос», которые не выступают над поверхностью эпителиального слоя. В данном случае заболевание протекает бессимптомно и обнаруживается случайно на профилактических осмотрах, или при диагностике другой патологии;
Простая форма — характеризуется наличием небольших белых «пятен» и «полос», которые не выступают над поверхностью эпителиального слоя. В данном случае заболевание протекает бессимптомно и обнаруживается случайно на профилактических осмотрах, или при диагностике другой патологии; - Чешуйчатая форма – может преобразовываться из простой формы и существовать как отдельный тип заболевания. Представляет собой плотные ороговевшие участки эпителиальных клеток различного размера. В случае отсутствия ранней диагностики очаги сливаются между собой и образуют более обширные участки поражения, которые не трудно заметить при осмотре. При постановке диагноза «чешуйчатая форма лейкоплакии» обязательно проводится гистологическое исследование (биопсия) на наличие атипичных клеток, так как данная форма наиболее часто малигнизируется (перерождается в злокачественную опухоль);
- Эрозийная форма – характеризуется типичными для лейкоплакии белыми пятнами и участками эрозий (поверхностными дефектами эпителия).
Наиболее современный синоним лейкоплакии. В международной классификации болезней (мкб) №10 «кератоз», «гиперкератоз», «лейкокератоз» и «лейкоплакия» — одно заболевание.
Лейкоплакия при беременности
 В случае, если данный диагноз был поставлен до наступления беременности, рекомендуется провести курс лечения — максимально купировать симптомы (химическая коагуляция, криодеструкция, радиохирургическая терапия, лазерная вапоризация, и назначить этиологическую (в случае бактериальной или вирусной инфекции) и патогенетическую терапию (противовоспалительные препараты).
В случае, если данный диагноз был поставлен до наступления беременности, рекомендуется провести курс лечения — максимально купировать симптомы (химическая коагуляция, криодеструкция, радиохирургическая терапия, лазерная вапоризация, и назначить этиологическую (в случае бактериальной или вирусной инфекции) и патогенетическую терапию (противовоспалительные препараты).
Во время беременности гормональный статус женщины меняется несколько раз.
Как известно, лейкоплакия — гормонзависимое заболевание, следовательно, в период гестации и послеродовый период повышаются шансы на прогрессирование болезни.
При обнаружении признаков заболевания в период беременности, лечащий врач оценивает степень тяжести:
- При простой форме лечение откладывается на постродовый период, так как никакой опасности для здоровья матери и ребенка заболевание не несет;
- В случае диагностики чешуйчатой или эрозивной формы, доктор проводит скрининг гормонов и биопсию очага поражения. Лечение может заключатся в гормондепрессивной терапии, а в случае злокачественной опухоли — решается вопрос о возможности женщины родить ребенка.
Диагностика
Диагностика лейкоплакии шейки матки состоит из нескольких основных этапов:
- Опрос и сбор анамнеза: по статистике более 60% случаев заболевания регистрируется во время профилактических осмотров. Если женщина обратилась к гинекологу самостоятельно, основными клиническими критериями, которые позволяют заподозрить лейкоплакию, являются:
- дискомфорт в области влагалища, нижней части живота;
- зуд;
- выделение белей или крови из половых путей;
- неприятный запах;
- жжение.
- Гинекологический осмотр в зеркалах. Во время осмотра акушер – гинеколог обнаруживает морфологические признаки заболевания:
- пятна неправильной формы;
- бугристость слизистой;
- эрозии.
- Лабораторные методы:
-
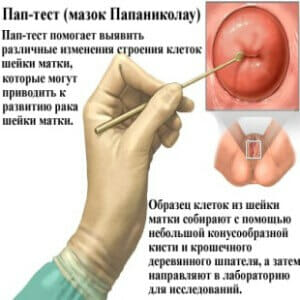 Полимеразная цепная реакция (ПЦР) – генетический метод оценки ДНК. При помощи определенных био – химических реакций в необходимом материале значительно повышают концентрацию нуклеиновых кислот (основы генов) бактерий, вирусов, собственных клеток. Эта реакция позволяет уточнить этиологию заболевания (инфекционную, наследственную, травматическую, гормональную и т.д.);
Полимеразная цепная реакция (ПЦР) – генетический метод оценки ДНК. При помощи определенных био – химических реакций в необходимом материале значительно повышают концентрацию нуклеиновых кислот (основы генов) бактерий, вирусов, собственных клеток. Эта реакция позволяет уточнить этиологию заболевания (инфекционную, наследственную, травматическую, гормональную и т.д.); - ПАП — тест (мазок по Папаниколау) — цитологическое исследование мазка из влагалища на наличие атипичных клеток. Помогает определить степень риска развития злокачественной опухоли;
- Бак. посев — материал из влагалищного мазка помещается в питательную среду для бактерий. Метод используется для выявления наличия патогенной флоры;
- Гистологическое исследование (биопсия) — назначается в случае сомнительного цитологического анализа. Образец ткани из пораженного участка шейки матки исследуется под микроскопом на наличие дисплазии, метаплазии, раковых клеток.
-
- При необходимости, гинеколог может назначить также следующие анализы:
- общий и биохимический анализы крови.
- скрининг гормонов надпочечников, щитовидной железы, яичников.
- общий анализ мочи
- Инструментальная диагностика:
-
 Ультразвуковое сканирование органов малого таза — позволяет выявить макроскопические анатомические изменения в матке, придатках, яичниках, влагалище, прямой кишке, мочевом пузыре;
Ультразвуковое сканирование органов малого таза — позволяет выявить макроскопические анатомические изменения в матке, придатках, яичниках, влагалище, прямой кишке, мочевом пузыре; - Кольпоскопия — осмотр влагалищной части матки с помощью специального инструмента — кольпоскопа;
- Рентгенография, компьютерная томография, магнитно – резонансная томография огранов малого таза (применяется при сомнительной диагностике УЗИ).
-
- Дифференциальный диагноз. Особый метод диагностики, применяемый в медицинской практике, целью которого является исключение заболеваний со схожей симптоматикой, клинической картиной, лабораторными показателями. Для этого используются данные всех вышеперечисленных методов постановки диагноза. Дифференциальный диагноз лейкоплакии проводят со следующими патологиями:
- рак шейки матки;
- эктопия;
- метаплазия;
- грибковые и бактериальные инфекции;
- травматические рубцы.
Симптомы
На начальной стадии:
- бессимптомное течение, диагностика возможна только при очередном гинекологическом осмотре.
 Стадия развернутых клинических проявлений:
Стадия развернутых клинических проявлений:
- дискомфорт во влагалище
- зуд
- жжение
- появление мутных или кровянистых выделений с неприятным запахом
- резкий дискомфорт и небольшого объема кровотечения из половых путей сразу после полового акта.
Появление следующих симптомов указывает на прогрессирование патологии:
- хронические кровянистые выделения из влагалища;
- появление болей внизу живота;
- боли при половом акте, мочеиспускании, дефекации;
- болезненные менструации;
- сбои в менструальном цикле;
- ухудшение общего состояния (повышение температуры тела, слабость, низкая работоспособность, похудение, потливость и т.д).
Лейкоплакия считается предраковым заболеванием, поэтому без должной диагностики и лечения нередко перерождается в злокачественную опухоль. Именно по этой причине так важно ежегодно посещать гинеколога.
Причины развития
Лейкоплакия шейки матки — полиэтиологическое заболевание. Это значит, что не существует единого фактора риска развития данной патологии. Наиболее часто эти причины суммируются в единое целое и приводят к развитию болезни.
Гормональная теория
 В развитии пролиферативных заболеваний (в том числе рака молочной железы, аденоматоза, эндометриоза и др.) женских половых органов наибольшую роль играют гормоны — эстрогены.
В развитии пролиферативных заболеваний (в том числе рака молочной железы, аденоматоза, эндометриоза и др.) женских половых органов наибольшую роль играют гормоны — эстрогены.
Гиперэстрогения (концентрация эстрогенов в крови выше нормы) в течение длительного периода жизни — наиболее весомый из факторов риска.
Эстроген — гормон «питания» клеток эндометрия, молочных желез, метаболического обмена соединительной ткани, витаминов.
Наиболее активны женские половые гормоны в период полового созревания девушки, менструаций, беременности.
Если повышенное количество эстрогена циркулирует в крови без надобности, клетками мишенями становятся различные органы и ткани, в том числе и клетки шейки матки. Пролиферация эпителиоцитов, с дальнейшим возможным появлением атипичных клеток, связана с гиперфункцией эстрогенов.
Пролиферация макроскопически выглядит как уплотнение слоя клеток; розовая слизистая приобретает белесоватый цвет и непрозрачную консистенцию.
Скрининг половых гормонов и терапия по коррекции концентрационных нарушений — залог успешной профилактики лейкоплакии шейки матки.
Заболевания матки и придатков
Этиологическим фактором развития лейкоплакии могут быть:
- инфекционные заболевания половых органов;
- хронические воспалительные процессы, вызывающие гормональные сбои и нарушения менструального цикла.
Генетическая теория
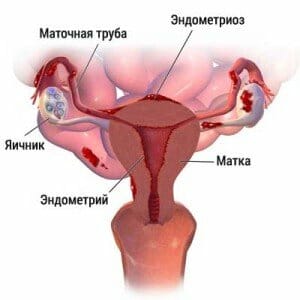 К группе риска развития лейкоплакии относят женщин в роду у которых имелись следующие патологии:
К группе риска развития лейкоплакии относят женщин в роду у которых имелись следующие патологии:
- Лейкоплакия шейки матки;
- Рак тела матки, шейки матки, молочных желез;
- Аденоматоз;
- Эндометриоз;
- Киста яичников;
- Миома.
Согласно генетической теории существуют мутации в различных локусах генома человека, которые являются предрасполагающим фактором для развития пролиферативных и онкологических заболеваний, в том числе — лейкоплакии. Эти мутантные гены с большой степенью вероятности передаются по наследству.
Наличие данных мутаций не всегда приводит к возникновению заболевания, но в сочетании с другими факторами значительно повышает риск развития этой патологии.
Другие причины
К другим причинам можно отнести:
-
 Перенесенные травмы влагалища и матки — более 30 % случаев так или иначе связан с термическими, механическими или химическими травмами;
Перенесенные травмы влагалища и матки — более 30 % случаев так или иначе связан с термическими, механическими или химическими травмами; - Иммунодефицит – врожденный, приобретенный, хронический или остро возникший. Снижение иммунной функции – это риск развития инфекционных и онкологических заболеваний;
- Гормонопродуцирующие опухоли центральной нервной системы – например, аденома гипофиза приводит к увеличению выработки гонадотропных гормонов, которые в свою очередь усиливают синтез эстрагенов;
- Неадекватное лечение в анамнезе.
Лечение
Лечение лейкоплакии шейки матки должно быть комплексным.
Устранение факторов риска
 Первым этапом является устранение факторов риска —этиологическая и патогенетическая терапия(всегда подбирается врачом индивидуально):
Первым этапом является устранение факторов риска —этиологическая и патогенетическая терапия(всегда подбирается врачом индивидуально):
- Коррекция гормонального фона;
- Антибиотикотерапия и противовоспалительная терапия;
- Иммуномодуляторы;
- Симптоматическая терапия.
Неинвазивные оперативные методы лечения:
Химическая деструкция
Фармакологический препарат наносят на участки пораженной ткани и он вызывает локальную гибель измененных клеток. Перед процедурой гинеколог проводит очищение шейки матки от слизи и других выделений, обрабатывает раствором уксусной кислоты, затем ватным тампоном с нанесенным препаратом производит обработку шейки матки.
Данный тип лекарственных средств не всасывается в кровь и не вызывает системных реакций. Этот метод лечения применяется при простых формах лейкоплакии шейки матки. При обширных поражениях рекомендуется проводить 3 – 5 курсов лечения.
Примеры препаратов:
- Солковагин;
- Абьюфен;
- Вагилак;
- Гинекофит.
Абьюфен
Солковагин

Вагилак
Осложнения: практически не возникают, иногда могут наблюдаться локальные воспалительные реакции. При неправильном применении возможны химические ожоги.
Диатермокоагуляция
Способ лечения с помощью специального прибора — диатермокоагулятора. Суть метода заключается в воздействии электрическим током на участки лейкоплакии.
Ток вызывает местное повреждение измененных клеток и их гибель, в результате возникает воспалительная реакция и активизируются регенераторные процессы. В конечном итоге пораженная эпителиальная ткань замещается соединительнотканными рубцами.
Данный тип лечения не рекомендован для не рожавших женщин, так как рубцы на шейке матки могут осложнять течение беременности и роды.
Период реабилитации не более 6 недель.
Последствия:
-
 Кровотечения (часто требуют хирургического вмешательства);
Кровотечения (часто требуют хирургического вмешательства); - Стеноз и стриктуры канала шейки матки (также требуют длительной терапии);
- Экстравазаты, телеангиоэктазии и субэпителиальные гематомы (точечные и звездчатые кровоизлияния в стенку матки;
- Нарушение трофики ткани (длительная ишемия может усугублять течение заболевания и провоцировать метаболические нарушения);
- Грубые рубцы на шейке матки (могут привести к стенозированию цервикального канала, при последующей беременности осложнять вынашивание и роды);
- Бесплодие (гормональные нарушения как ответная реакция на операцию);
- Обострение хронических заболеваний мочеполовой системы (гломерулонефрита, пиелонефрита, мочекаменной болезни, цистита и др);
- Нарушения менструального цикла;
- Болевой синдром.
Криодеструкция
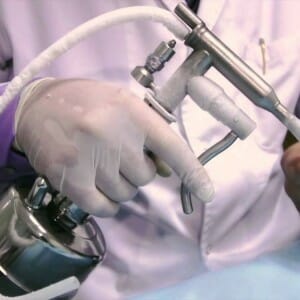 Вообще, один из наиболее безопасных методов удаления лейкоплакии шейки матки в гинекологии, так как вызывает минимальное повреждение здоровых тканей.
Вообще, один из наиболее безопасных методов удаления лейкоплакии шейки матки в гинекологии, так как вызывает минимальное повреждение здоровых тканей.
Для подготовки рекомендуется отказаться от половых контактов за 2 – 3 дня до проведения процедуры.
Суть заключается в использовании специального прибора с жидким азотом. Предварительно, необходимую для криодеструкции область помечают и обрабатывают раствором йода с глицерином.
К участку лейкоплакии подводят наконечник аппарата и локально воздействуют на неё. Ткань, обработанная жидким азотом приобретает белый цвет, полностью замерший участок измененного эпителия отслаивается от здоровой живой ткани, и с помощью криоаппликатора удаляется наружу. Вся процедура занимает не более 30 минут.
Реабилитация и полное восстановление эпителия занимает от 2 до 6 месяцев.
Возможные осложнения:
- Гидрорея — обильные жидкие выделения из половых путей;
- Инфекции — развиваются только в случае технически неверно выполненной процедуры;
- Деформация влагалищного отдела шейки матки только при обширных поражениях.
Лазерное выпаривание
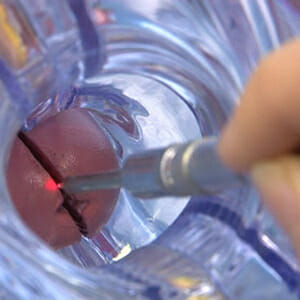 Наиболее современный метод лечения различных заболеваний шейки матки, в том числе лейкоплакии. Специальный аппарат с лазерной трубкой погружается во влагалище.
Наиболее современный метод лечения различных заболеваний шейки матки, в том числе лейкоплакии. Специальный аппарат с лазерной трубкой погружается во влагалище.
На наконечнике трубки имеется камера и светодиод, т.е изображение процедуры выводится на экран. Лазерное излучение позволяет с высокой точностью удалять пораженные участки эпителия.
Деструкция клеток активирует процессы регенерации, при этом не образуется рубец, так как лазер не поражает глубокие слои эпителия, и он полностью восстанавливается за короткое время.
Преимущества метода:
- высокая точность лазера;
- отсутствие кровотечений из-за прижигания капилляров;
- крайне маловероятно инфицирование обработанного участка;
- короткий восстановительный период (до 4 – 6 недель).
Возможные осложнения:
- Осложнения после лазерного выпаривания могут возникнуть только если женщина не принимает антибиотики (инфицирование раны),
- Доктор не имеет должной квалификации или опыта проведения процедуры (образование рубца из-за превышение допустимой зоны воздействия лазера).
Лечение народными средствами
Средства народной медицины:
-
 Диетотерапия. Повысить рацион питания молочными продуктами, растительной клетчаткой, железом (печень, говядина), фруктами (высокие концентрации витаминов А, Е, С);
Диетотерапия. Повысить рацион питания молочными продуктами, растительной клетчаткой, железом (печень, говядина), фруктами (высокие концентрации витаминов А, Е, С); - Спринцевание противоспалительными растворами (отвары ромашки, календулы, эфирное масло лаванды, эвкалипта)
- Вагинальные свечи. Для их изготовления можно использовать следующие ингредиенты:
- ретинол в каплях (витамин «А»);
- эфирные масла;
- масло какао.
- Пропитка гинекологических тампонов:
- облепиховым маслом
- эвкалиптовым маслом
- оливковым маслом
Послеперационное лечение
Ведение гинекологических больных после оперативного вмешательства всегда комплексное.
Наблюдение
Состоит из следующих мер:
-
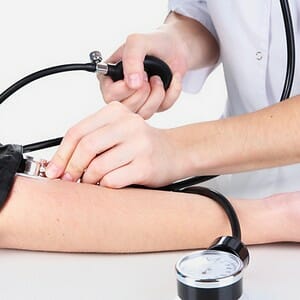 Измерение артериального давления, частоты пульса, частоты дыхательных движений. Фармакологическая коррекция возникающих нарушений;
Измерение артериального давления, частоты пульса, частоты дыхательных движений. Фармакологическая коррекция возникающих нарушений; - Наблюдение за неврологическим статусом (так как различные препараты и процедуры могут вызывать нервные нарушения). Назначение витаминов группы В, миорелаксантов, успокоительных средств;
- Контроль стула и мочеиспускания. Задержки дефекации и снижение диуреза — довольно частое осложнение при операциях на органах малого таза. Применяются слабительные средства, дополнительно проводится УЗИ почек, общий анализ мочи.
Антибиотикотерапия
Показана во всех случаях в постоперационный период.
Если причиной лейкоплакии стала хроническая инфекция, антибиотики могут меняться несколько раз для достижения должного эффекта. Необходимую комбинацию препаратов, длительность лечения а также назначение противогрибковых лекарственных средств (для профилактики кандидоза) выбирает квалифицированных акушер – гинеколог.
Наиболее эффективные антибиотики:
- Цефтриаксон, Кефотекс, Цефотаксим (группа цефалоспоринов);

Цефотаксим
Цефтриаксон
- Меропенем, Мезонекс, Мепенам (группа карбапенемов);
Мепенам

Меропенем

Мезонекс
- Амикацин, Фарциклин, Ликацин (группа аминогликозидов);
Амикацин
- Амоксиклав, Аугментин, Флемоклав (антибиотики, защищенные клавулоновой кислотой. Используются при устойчивой флоре).

Амоксиклав

Аугментин

Фл?
