Боли внизу живота слева при беременности 30 недель

Боли внизу живота на 30 неделе беременности могут быть связаны с развитием нормальных физиологических процессов или указывать на формирование патологии. Женщина должна уметь прислушиваться к своему организму и выявлять тревожные симптомы. Если вовремя сообщить об их существовании акушеру-гинекологу, удастся благополучно выносить малыша.
Основные причины тянущих болей внизу живота на 30 неделе
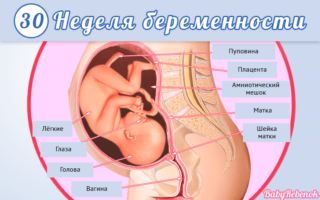 До родов остается совсем немного времени, поэтому уже можно начинать готовиться к появлению на свет малыша. Женщина к обозначенному сроку набирает вес, становится полной и неуклюжей. Ей с трудом даются некоторые движения. Без посторонней помощи становится невозможно выполнять свои привычные домашние обязанности.
До родов остается совсем немного времени, поэтому уже можно начинать готовиться к появлению на свет малыша. Женщина к обозначенному сроку набирает вес, становится полной и неуклюжей. Ей с трудом даются некоторые движения. Без посторонней помощи становится невозможно выполнять свои привычные домашние обязанности.
Малыш весит уже приметно 1600 грамм, его рост составляет 40 см. Кожный покров плода разглаживается. Это происходит за счет формирования жировой прослойки. Растет и развивается мозг, постоянно появляются новые извилины. Продолжается «настройка» нервной системы. Легкие совсем скоро будут в состоянии самостоятельно дышать. А пока в утробе ребенок пробует совершать свои первые вдохи. Глазки открыты.
Большую часть времени будущий младенец спит, но когда бодрствует, ведет себя активно: сосет палец, руками касается своего тела, толкается ногами, если ему что-то не нравится. Эти толчки хорошо ощущает мама. Они причиняют ей незначительную боль внизу живота, но она кратковременная — возникает внезапно и сразу проходит, когда ребенок успокаивается.
Матка возвышается над пупком на уровне 10 см. Связки, удерживающие ее, испытывают высокую нагрузку. Их растяжение тоже причиняет ощутимый дискомфорт: тянет низ живота как при месячных. Боль присутствует постоянно, но проходит, когда женщина ложится и отдыхает, обложив себя подушками.
Появление ноющих болей, разливающихся по кругу и отдающихся в поясницу, может быть связано со смещением центра тяжести. С каждым днем женщина становится все крупнее. Для того чтобы удерживать живот и не падать, она вынуждена менять походку и переносить нагрузку на спину. Любое спешное или резкое движение способно привести к падению. Допускать этого ни в коем случае нельзя. Важно быть предельно осторожной, не выходить на улицу одной, аккуратно погружаться и спускаться в ванную, стараться не садиться в общественный транспорт.
Иногда недомогание усиливается. Это происходит, потому что матка начинает готовиться к рождению малыша. Периодически формируются тренировочные схватки. Они очень кратковременные, длятся секунды. Новые приступы появляются не сразу, а спустя продолжительное время. Этим подготовительное состояние отличается от начала родовой деятельности.
Внутренним органам становится тесно, они испытывают давление. Печень, поджелудочная железа, желчный и мочевой пузырь, петли кишечника, желудок и с даже сердце под натиском матки слегка отклоняются и частично придавливаются детородным органом. Из-за этого формируются дисфункции, способные привести к опасным осложнениям. Если внимательно прислушиваться к своему организму, нетрудно понять, где именно локализуется патология.
Тревожные симптомы
 Если нарушается работа органов, расположенных в верхней части брюшины, у женщины появляется сильная изжога, тошнота по утрам, рвота. Стул становится нестабильным, каловые массы приобретают гладкую и жирную текстуру.
Если нарушается работа органов, расположенных в верхней части брюшины, у женщины появляется сильная изжога, тошнота по утрам, рвота. Стул становится нестабильным, каловые массы приобретают гладкую и жирную текстуру.
Запоры, усиленное газообразование, метеоризм, ноющие боли снизу живота – признаки дисфункции кишечника. Под действием гормонов беременности перистальтика снижается, пища дольше задерживается в тракте и с трудом продвигается по всей его длине. Сдавливание петель на отдельных участках усугубляет положение. Диета и прием безопасных слабительных средств помогает снижать интенсивность дискомфорта.
Если тянущие боли снизу живота сопровождаются затрудненным мочеиспусканием, можно заподозрить заболевания мочевыделительной системы. Чаще всего развивается цистит и пиелонефрит. В первом случае происходит воспаление мочевого пузыря, во втором – почек. Температура тела поднимается до 38 градусов, возникают частые позывы в туалет (каждые полчаса).
Постоянная режущая боль в животе с правой стороны указывает на воспаление слепого отростка прямой кишки. Она усиливается при смене положения корпуса, отдается верх в подреберье. Может появляться тошнота и рвота, подниматься температура тела до 38 градусов. При осмотре брюшина не принимает участия в акте дыхания.
Когда внизу живота тянет как при месячных, матка становится напряженной и твердой как камень, диагностируется гипертонус. Он возникает из-за чрезмерной физической активности, при стрессах, низком уровне прогестерона. Патология может существовать сама по себе или выступать в качестве симптома пороков развития, формирования опухолей, обострения хронических воспалительных заболеваний органов малого таза. Ее наличие – повод для обращения за медицинской помощью. Гипертонус способен спровоцировать преждевременные роды. Если его вовремя выявить и пройти адекватное лечение, можно доносить беременность.
Травма живота, резкий скачок артериального давления, сильное физическое перенапряжение может спровоцировать отслойку плаценты. При таком явлении возникают резкие болезненные ощущения, отдающиеся в нижнюю часть живота. Они могут носить односторонний характер, быть похожими на кратковременные схватки. Матка напряжена и болезненна, присутствуют вагинальные или внутренние кровотечения.
Боль, появляющаяся внизу живота, похожая на схватку, постоянно усиливающаяся, способна указывать на начало преждевременных родов. В этом случае она концентрируется в тазовой области и в пояснице, возможно излитие околоплодных вод, выделение крови.
Диагностика
УЗИ — основной способ диагностики при беременности
Выявление причин недомогания начинается с осмотра пациентки. Врач акушер-гинеколог ощупывает матку, определяет степень ее напряжения, измеряет окружность живота, слушает сердцебиение плода. Анализируются жалобы пациентки, производится сбор гинекологического анамнеза. Обязательно проводится УЗИ, женщина сдает кровь и мочу на анализ.
При подозрении на аппендицит при пальпации наблюдается выраженная болезненность в правых отделах живота. Больную просят лечь на правый бок (симптом Тараненко), если дискомфорт усиливается, назначается консультация хирурга.
Отслойку плаценты можно диагностировать по трем показателям: наружное или внутреннее кровотечение, маточный гипертонус, эмбриональный дистресс (он выявляется по частоте сердцебиения плода).
Гипертонус матки и начавшийся аборт определяется на основании клинической картины.
Методы терапии
При гипертонусе матки, отслойке плаценты, угрозе преждевременных родов показана госпитализация. Женщине прописывается:
- строгий постельный режим;
- прием лекарственных средств, позволяющих расслабить мышечный слой детородного органа и успокоить нервную систему.
При наличии кровотечений назначаются кровоостанавливающие препараты, средства, помогающие предотвращать развитие анемии. Для устранения боли используются спазмолитики. Когда не удается предотвратить дальнейшее отслоение плаценты, акушеры-гинекологи настаивают на кесаревом сечении или на стимуляции естественных родов. При угрозе выкидыша на таком сроке назначаются лекарства, помогающие ускорять процесс созревания легких плода.
Проблемы с пищеварением устраняются при помощи коррекции питания. При наличии длительных запоров показан прием безопасных слабительных препаратов. Чаще всего выбор делается в пользу «Дюфалака».
Воспаление отростка слепой кишки требует проведения лапароскопической аппендэктомии.
Источник
Если болит живот слева при беременности, это необязательно говорит о патологии вынашивания плода. Очень часто дискомфорт возникает по другим причинам. Колющая боль в левой части живота может свидетельствовать об отклонении в работе селезенки, поджелудочной железы, левой почки или кишечника.
Причины
В левой части живота находятся некоторые органы, выполняющие определенные функции. Любой дискомфорт во время беременности должен насторожить любую женщину и стать поводом для обращения к своему врачу.
Существует три типа болей живота слева при беременности, которые не всегда бывают связаны с периодом вынашивания плода:
- физиологические (не требуют никакого лечения и проходят самостоятельно);
- патологические, связанные с беременностью;
- боли от заболеваний, не связанные с процессом развития эмбриона.
На ранних сроках чаще всего боли возникают на фоне роста матки. Такое состояние не является патологией и не представляет никакой угрозы для мамы и малыша. Во время имплантации плодного яйца в стенки матки некоторые женщины ощущают незначительные колющие боли внизу живота, которые самостоятельно проходят не более чем через 24 часа от появления.
После 13 недель размер матки увеличивается в несколько раз и она начинает выходить за пределы малого таза. В процессе этого связки, которые ее фиксируют, также растягиваются и могут появиться тянущие боли снизу, напоминающие менструальные.
Неприятные ощущения могут усиливаться при любых физических нагрузках и самостоятельно проходят в состоянии покоя. Такое состояние считается тоже физиологическим и не требует проведения терапевтических мероприятий. Начиная с 15 недель, матка начинает постепенно сдавливать близлежащие органы, в частности, яичники, мочевой пузырь и кишечник.
Многие женщины начинают жаловаться на то, что появляется резкая боль внизу живота слева или справа, иррадиирущая в промежность. Но неприятные ощущения пропадают сразу после опорожнения мочевого пузыря или кишечника. Но есть и другие причины, которые могут повлиять на жизнь крохи и будущей матери.
Угроза выкидыша
Патологическое состояние, при котором существует большой риск самопроизвольного аборта. Причиной выкидыша могут быть:
- возраст женщины (от 35 лет и выше риск растет);
- наличие в анамнезе выкидышей, вредные привычки (курение и распитие спиртных напитков);
- прием негормональных противовоспалительных препаратов накануне зачатия;
- высокая температура тела;
- сильный стресс;
- травмы живота;
- гормональная перестройка;
- резус-конфликт.
Главным симптомом угрозы является то, что болит низ живота и характер болей схваткообразный. Кроме этого, могут появиться сукровичные или кровянистые выделения разной интенсивности из половых путей женщины. Лечение проводится в условиях стационара под контролем врача.
Внематочная беременность
Осложнение периода вынашивания плода, характеризующееся его развитием вне полости матки. Опасность заключается в том, что из-за роста эмбриона происходит растяжение стенок маточной трубы, которая не предназначена для этого. В результате она не выдерживает напряжения и лопается. Как итог открывается внутреннее кровотечение, за которым может последовать смерть женщины.

Лечение внематочной беременности только хирургическое, путем иссечения плодного яйца
Существует несколько причин, по которым возникает патология: анатомические изменения в строении органов репродукции, сильный воспалительный процесс в маточных трубах, хирургические операции накануне наступления беременности (кесарево сечение, удаление миомы матки и т. д.), частые аборты, гормональный фон.
Клиническая картина следующая: от женщины поступают жалобы, что болит слева внизу живота при беременности, однако боль может отдавать в левом боку, если эмбрион находится слева, и наоборот.
Гипертонус матки
Постоянное напряжение мышц матки. Продолжительность такого состояния может варьироваться от нескольких часов до 1–2 суток. Боли при гипертонусе сильные, нерегулярные.
Чаще всего женщина ощущает дискомфорт в нижней части живота или пояснице чаще всего во время ранней беременности, так как женские репродуктивные органы полностью не сформированы, с физиологической точки зрения.
Тренировочные схватки
Сокращение мышечного слоя матки в непроизвольном порядке. Когда начинает болеть низ живота слева или справа, многие женщины, особенно у которых беременность является первой, начинают поднимать панику и готовятся к выезду в роддом. Но как отличить тренировочные схватки от предродовых?
Предродовые имеют склонность к нарастанию и усиливаются с каждым разом, кроме того, они имеют определенный ритм. Тренировочные же схватки продолжаются не более 1 минуты и могут пропасть бесследно.
Женщины с низким болевым порогом испытывают немалый дискомфорт во время непроизвольных и хаотичных сокращений матки. В любом случае, стоит показаться акушеру-гинекологу, так как если вовремя не принять меры, то это может стать причиной начала преждевременных родов.
Негинекологические причины
Спазм кишечника, запор, отклонения в работе селезенки, поджелудочной железы, левой почки или кишечника и т. д. – являются также поводом для обращения к специалисту. Так почему же болит левая сторона при беременности, не связанная с ней? Чаще всего неправильная работа внутренних органов связана с изменением гормонального фона женщины.
Именно гормон беременности – прогестерон способен влиять на работу желудочно-кишечного тракта. И приступы колющей, режущей, тянущей боли в животе в этот период могут учащаться. Однако следует понять, что, как правило, такое состояние не является патологическим и со временем самостоятельно проходит.
Запор
Патологическое состояние, при котором происходит задержка кала от 2 и более суток. Во время вынашивания плода с проблемой запора сталкивается каждая третья женщина.
Причиной такого состояния может стать:
- выработка прогестерона, который замедляет перистальтику кишечника;
- малоподвижный образ жизни;
- недостаточное употребление жидкости;
- на большом сроке происходит сдавление маткой соседних органов;
- некоторые заболевания органов ЖКТ.
Лечить такое состояние просто необходимо, так как каловые массы, находясь в кишечнике, со временем начинают отравлять не только организм женщины, но и будущего малыша. Кроме этого, существует большой риск преждевременных родов, воспаления прямой и сигмовидной кишки, колита и трещин анального прохода.
Кишечная колика
Спастические боли, вызванные чрезмерным вздутием и напряжением мышц толстой кишки. Многие женщины сталкиваются со спазмом кишечника во время беременности. практически у каждой женщины он появляется в период имплантации оплодотворенной яйцеклетки в стенки матки. Одни чувствуют небольшой дискомфорт в это время, другие не испытываю ничего.
Другой причиной спазма может стать стремительный рост матки, ощущения при этом будут колющего характера в нижней части живота или неправильное питание. Чтобы избавиться от колик, можно принять Эспумизан или Но-шпу, но только с разрешения своего врача.
В качестве профилактики необходимо отрегулировать свой рацион, обогатив его овощами и фруктами, устраивать разгрузочные дни.

Панкреатит
Заболевание, вызванное воспалением поджелудочной железы. Панкреатит при беременности может появиться из-за: поражения поджелудочной железы вирусами или бактериями, бесконтрольного приема некоторых витаминов, высокого стояния дна матки, которая сдавливает желчные протоки, язвенной болезни желудка и 12-перстной кишки.
В острой фазе беременные жалуются на интенсивные опоясывающие боли, тошноту и рвоту, расстройство стула. Нередко у женщин могут появиться и другие признаки болезни, нехарактерные для нее: сыпь на коже, аллергический дерматит, грибковое поражение влагалища и дефицит витаминов. Лечение панкреатита направлено на купирование болевого синдрома, снятие воспаления и соблюдение диеты.
Заболевания селезенки
Травмы, кисты, воспалительный процесс и т. д. – патологии, связанные с нарушением целостности органа. В результате повреждения селезенки появляются следующие симптомы: резкая болезненность в левом подреберье, синюшность кожных покровов в области поражения, снижение кровяного давления, учащенный пульс, потеря сознания из-за сильной боли.
В случае вышеперечисленных признаков необходимо экстренно обратиться за помощью, так как патология может нанести вред не только беременной женщине, но и будущему ребенку. Выбор терапии зависит от формы и тяжести заболевания. В некоторых ситуациях показано экстренное хирургическое вмешательство.
Гастрит
Заболевание, вызванное воспалением слизистой оболочки желудка. Обострение гастрита при беременности может быть вызвано рядом факторов: усиленная нагрузка на организм беременной женщины, неправильное питание, вызванное ранним токсикозом.
Основная причина любого воспаления в желудке – чрезмерное размножение хеликобактер пилори. Основными симптомами заболевания является болезненность в животе слева, преимущественно после приема пищи, отрыжка кислым, иногда понос, сопровождающийся болезненностью по ходу кишечника.
Лечение проводится только под контролем гастроэнтеролога препаратами, разрешенными для использования беременным.
Дуоденит
Воспалительное заболевание, связанное с поражением 12-перстной кишки. Причины, которые вызывают раздражение слизистой оболочки и ее воспаление, могут быть следующими: пищевое отравление или интоксикация организма, инородное тело, острая, грубая пища, гельминтозы.
В начале болезни женщины теряют аппетит, у них появляется тошнота и рвота, повышается слюноотделение. Но по одним этим симптомам очень трудно поставить диагноз, ведь многие путают их с ранним токсикозом.
Только после некоторого времени начинает появляться боль с левой стороны тупого характера, незначительно повышается температура тела, понижение артериального давления. Диагностировать заболевание можно с помощью дуоденального зондирования. Лечение стоит начать с диеты и здорового образа жизни. Также необходимо строго соблюдать все рекомендации лечащего врача.
Диагностика
Во время беременности довольно трудно проводить обследование женщины. Максимум, что разрешается специалистами это ультразвуковое исследование, а при затруднительных ситуациях – компьютерная томография или рентген.
Но обычно, достаточно сбора анамнеза (информации о времени, характере и месте локализации), осмотр врача гинеколога или хирурга, пальпации живота, анализов крови и мочи для того, чтобы узнать диагноз и начать проведение щадящей терапии с учетом особенностей каждой женщины и срока беременности.
Главное помнить, что при появлении любого дискомфорта следует перестраховаться и обратиться к специалисту за консультацией.
Как облегчить состояние женщины
Если болит левый бок внизу живота при беременности, то можно попробовать выполнять несложные рекомендации, направленные на устранение дискомфорта:
- придерживаться диеты. Если правильно питаться, разнообразив рацион фруктами и овощами, то можно нормализовать работу кишечника, поддерживать его микрофлору. Достаточное потребление воды обеспечивает водный баланс в организме и является профилактикой отеков или обезвоживания. Из рациона лучше исключить кондитерские и мучные изделия, жиры, острые приправы, кофе в больших количествах. Чем больше натуральных продуктов поступит в организм женщины, тем лучше будет чувствовать она себя и будущий ребенок;
- прибегать к умеренным физическим нагрузкам (ходьба, плавание, специальная гимнастика для беременных). Известно с давних пор, что все эти мероприятия направлены на укрепление мышц и связок в малом тазу. Кроме того, во время прогулок или физических занятий происходит улучшение кровотока, плацента обогащается кислородом, что положительно сказывается на здоровье крохи. Стоит заметить, что при нормальном функционировании плаценты она быстрее выводит токсины и шлаки;
- свести к минимуму количество негативных ситуаций и стрессов. Любые негативные эмоции негативно сказываются на здоровье не только беременной женщины, но и любого человека. В период вынашивания плода стресс может привести к спазму сосудов и нарушению кислородного питания плаценты, повышается тонус матки, из-за которого будущая мама начинает испытывать боль слева внизу живота. Нередко дискомфорт появляется справа или около пупка.

Отдых во время беременности положительно влияет не только на здоровье мамы, но и малыша
Что можно делать и нельзя во время боли в животе
Чтобы не навредить себе и крохе каждая женщина, которая забеременела, должна помнить, что можно и нельзя делать при болях с любой стороны разного характера. Можно выполнять:
- Прием спазмолитиков, которые снимают мышечный тонус внутренних органов (при спазме кишечника разрешается).
- Следует лечь в постель и расслабиться.
- Повторить прием спазмолитиков не менее через 60 минут от последнего приема препаратов в случае отсутствия нужного эффекта.
Нельзя делать:
- Прикладывать тёплую грелку на живот (она может спровоцировать начало кровотечения).
- Принимать обезболивающие, противовоспалительные препараты (они смазывают клиническую картину заболеваний).
- Принимать антибиотики, так как они негативно влияют на здоровье самой мамы и будущего малыша.
- Проводить очистительную клизму или пить слабительные препараты (если причиной боли стали не запоры).
Помните! В случае усиления боли не медлить и обратиться к специалисту.
Источник
