Режущая боль внизу живота после еды
В организме человека все взаимосвязано, и боль внизу живота может свидетельствовать о заболевании ряда органов.
Чаще всего режущие, колющие и подступающие боли говорят о неправильной работе кишечника или органов малого таза. В том случае необходимо четко определить место локации боли, чтобы установить верный диагноз.
Рези в кишечнике: проявления и места локализации
Зачастую очень сложно понять, какой орган дает болевой синдром, так как отдавать может совершенно в другое место. Очень важно определить, какой орган дает сигнал.
Боль, которая имеет симптоматику, похожую на схватки, при этом сопровождается рвотой, вздутием, запором и отсутствием аппетита, как правило, говорит о непрохождении каловых масс в организме. Такая боль проходит после опорожнения.
Важно обратить внимание на болевые ощущения, которые наблюдаются в следующих местах:
- В нижней части кишечника справа. Это может свидетельствовать о наличие воспалительных процессов аппендикса. Боль может передвигаться, начиная с области желудка, и постепенно передвигаясь в сторону правой нижней части живота. Боль имеет свойство усиливаться при резких подъемах и кашле, то есть при сокращении мышц. Сопровождающими симптомами являются: повышенная температура, тошнота, диарея, а также возможно повышение артериального давления.
- Боли в области пупка. В этом случае достаточно сложно определить, что именно стало источником боли, так как в этой области имеется немало органов, которые могут локализовать болевой синдром: почки, матка, желудок, часть ЖКТ, поджелудочная железа. Чем обезболить боль в желудке можно узнать здесь.
Причины
О каких болезнях может свидетельствовать сочетание данных симптомов:
- Аппендицит. Очень легко получить осложнение в виде перитонита, если запустить заболевание. Первоначально боль может начаться в области пупка, постепенно переходя в правую часть брюшной полости. Нередко сопровождающими симптомами боли могут выступать тошнота и рвота. Если боль внезапно затихла, не стоит считать, что это ложный признак, отнюдь, это может говорить о лопнувшей стенке аппендикса, а боль уменьшилась по причине снижения давления на брюшную стенку. Последствия могут быть совсем плачевными, так как это, вероятнее всего, приведет к воспалительному процессу, а также возможен летальный исход.
- Острая форма панкреатита. Боли в принципе похожи, как и при аппендиците, только имеют более опоясывающий характер, отдающие в область спины. К симптоматике может добавиться вздутие.
- Гастрит (острая форма). Боль возникает обычно после приема пищи, может сопровождаться отрыжкой, в дальнейшем отсутствием аппетита, тошнотой.
- Холецистит. Наряду с болевым синдромом можно наблюдать присутствие горечи во рту, запор или наоборот понос, отсутствие аппетита. Чаще всего боль возникает после принятия жирной или острой пищи.
- Глисты. Очень часто бывает режущая боль, сопровождающаяся слабостью и нарушением сна.
Классификация рези
Режущие боли в области живота редко наблюдаются у здорового человека. Имеется определенная классификация боли, которая может говорить о различных заболеваниях. Рассмотрим наиболее распространенные виды боли, которые может испытывать человек.
Кишечные колики
Сама терминология кишечной колики не привязана к определенному диагнозу. Это всего лишь определенный вид боли, который может наблюдаться в качестве симптоматики.
Следует понимать, при каких видах заболеваний может проявляться этот признак:
- Нарушения, связанные с работой пищеварительной системы, обычно спровоцированными следующими заболеваниями: гастрит, язва желудка, заболевания поджелудочной железы и печени.
- Отравления, токсины, при попадании в кишечник, вызывают спазм.
- Кишечная инфекция, возникающая при дизентерии, холере, брюшном тифе.
- Нервное напряжение, вызванное стрессом. Чаще всего наблюдается у впечатлительных натур перед определенными стрессовыми ситуациями.
- Вирусное заболевание. Причиной этого служит проникновения вируса не только в дыхательные пути, но и при перемещении через кровеносную систему по всему организму.
- Острая кишечная непроходимость. Может быть вызвана кишечным камнем, опухолью, инородным телом.
Ноющие боли
Ноющие боли в кишечнике, как правило, наблюдаются при колите. Возникает он при инфицировании и воспалении толстой кишки.
Боль обычно локализуется в боковых отделах и сопровождается дополнительными симптомами:
- диареей, с примесью крови в кале;
- вздутием живота;
- налетом на языке;
- общей слабостью;
- тошнотой и впоследствии рвотой;
- признаками интоксикации организма;
- повышением температуры.
При хроническом колите симптоматика имеет другой характер:
- последовательное чередование диареи и запоров;
- уменьшение массы тела;
- метеоризм.
Тянущая боль
Чаще всего такой вид боли встречается у женщин после созревания яйцеклетки, что является вполне нормальным явлением.
Но если боль не утихает, а только нарастает по истечении трех дней после овуляции, то это может свидетельствовать о наличии заболеваний в мочеполовой системе, а также являться признаком заболеваний половых органов.
По длительности протекания
Боли также можно различать по длительности протекания:
- Острая кратковременная. Чаще всего может проявляться при наличии инфекционных заболеваний, аппендиците либо отравлении.
- Продолжительная. Возникает при хронических заболеваниях кишечника.
- После приема пищи. Боль возникает по причине недостаточности ферментов.
Факторы, обуславливающие проявление болезненных ощущений
Основным фактором болевого синдрома в кишечнике является нарушение моторной функции кишечника, а также проблемы с выделением ферментов.
Заболевания могут быть связаны с:
- сидячим образом жизни;
- заболеваниями желудочно-кишечного тракта;
- частыми стрессами;
- интоксикацией организма токсинами;
- беременностью;
- климаксом;
- нарушением питания.
Когда необходимо обращаться к врачу?
Если рези в животе сопровождаются ознобом, рвотой, слабостью, то это может указывать на наличие воспалительного процесса в организме. Справиться с ним своими силами вряд ли получится.
Обращаться к врачу необходимо:
- Если у больного ранее были операции на ЖКТ или имеется язва, то боль может свидетельствовать об обострении.
- Если боль локализуется в нижней правой части живота, а потом резко затихает, то это может говорить, что необходима экстренная госпитализация, так как подобные признаки могут говорить о перитоните.
- Если боль имеет продолжительный характер, сопровождается непрекращающимся поносом, повышенной температурой и рвотой, то это может быть кишечная инфекция. Справиться с ней в домашних условиях не получится.
- Если боль сопровождается кровотечением, при этом не связанным с менструальным циклом.
Как избавиться от режущих болей в кишечнике?
До приезда специалистов можно немного снизить болевой синдром:
- путем холодного компресса;
- необходимо принять вертикальное положение;
- исключить принятие пищи.
Принимать обезболивающие средства не рекомендуется, потому что при отсутствии боли, будет сложно провести диагностику. Также противопоказаны клизмы и промывания желудка, так как данное лечение возможно только при отравлении, а в остальных случаях может нанести вред больному.
Диагностика
Для определения заболевания проводят следующие анализы:
- Исследование каловых масс на дисбактериоз;
- Анализ на яйца глист; Если он будет положительный, значение можно узнать здесь.
- Копрограмма, направленная на выявление дефектов работы пищеварительного тракта.
Уже исходя из полученных результатов, врач может определиться, понадобится ли дополнительная диагностика, или назначит нужное лечение на этом этапе.
Лечение режущей боли в кишечнике
Самостоятельно можно снимать только болевой синдром, но это можно делать только в том случае, если имеется уверенность, что не требуется хирургическое вмешательство.
Правила лечения режущей боли в кишечнике:
- Первая помощь. Если, конечно, причина установлена, то обычно назначают спазмолитики, такие как Но-шпа, Папаверин, Метоклопрамид, Спазмалгон. Если боли сопровождаются поносом, то для помощи организму обычно применяют Энтеросгель, активированный уголь, Смекту, а также для исключения обезвоживания больному дают больше пить. В противоположном случае, при запоре, человеку лучше дать слабительное, правда, злоупотреблять данной процедурой не стоит, так как может вызвать привыкание.
- Этиотропная терапия. Направлена на устранение первоисточника боли, зачастую требуется хирургическое вмешательство, назначение антибиотиков, пробиотиков.
- Патогенная терапия. Ее основная направленность — это улучшение работы пищеварительной системы. Чаще всего применяются для лечения абсорбенты и ферменты.
- Симптоматическая терапия. Терапия направлена на снижение болевых ощущений, при этом обычно используют препараты спазмолитического и противовоспалительного действия вводимые обычно внутримышечно.
- Диетическая терапия. В зависимости от поставленного диагноза, врач обычно пересматривает рацион питания больного. Чаще всего в этом имеется необходимость для стабилизации работы пищеварительной системы.
Народные средства
Народными средствами болевой синдром, конечно, снять нельзя, но при их помощи можно провести очистку организма. Как произвести очищение организма овсом читайте здесь.
Рассмотрим несколько возможных способов:
- Овсяной кисель. На два литра кипяченой воды берут один стакан овса, и настаивают в течение суток. Применяют вместо одного приема пищи, а также пьют в течение дня. Такой курс проводят на протяжении двух дней, потом нужно сделать перерыв в пять дней, после чего повторить процедуру уже в течение четырех дней.
- Свекольный сок с оливковым маслом. Нужно отжать сок одной крупной свеклы, должно получиться порядка ста миллилитров. Смешать с таким же количеством оливково масла, и выпить полученную смесь натощак. Через полчаса можно выпить один стакан воды. После чего нужно строго придерживаться диеты, состоящей из каш, овощей и фруктов. Данный курс рассчитан на десять дней. При камнях в желчном пузыре подобная терапия противопоказана.
Профилактические действия
Профилактика болей в кишечнике:
- Каждое утро натощак пить 200 мл минеральной, не газированной воды.
- Ежедневно есть салат из свежих овощей, заправленных оливковым маслом.
- Включить в свой рацион не менее трех яблок.
- Необходимо на регулярной основе употреблять растительное масло, можно добавлять в каши.
- Снизить употребление мяса, а лучше всего его заменить морепродуктами или грибами.
- Не стоит забывать про физическую активность.
- Ежедневно есть кашу, можно выбрать любую, которая больше придется по вкусу.
- Лучше всего заменить белый хлеб черным.
- Обязательно нужно употреблять кисломолочные продукты.
Важно помнить, что боли в области кишечника могут быть вызваны различными заболеваниями, не стоит заниматься самолечением, так как что походит для терапии одного органа, то совсем не подходит для другого.
Источник
Боли в животе после еды — патологическое состояние, которое может быть следствием заболевания. Столкнуться с проблемой может каждый — аномалия не имеет ограничений касательно половой принадлежности и возрастной категории.
Наиболее часто причины появления боли после еды заключаются в физиологических факторах, например, непереносимости или потребления в пищу некачественных продуктов. Источниками расстройства могут выступать некоторые болезни ЖКТ.
Болевые ощущения в животе после трапезы у ребенка или взрослого часто сопровождаются большим количеством других симптомов: тошнота и рвота, метеоризм, расстройство стула, урчание в кишечнике.
Выяснить этиологический фактор без проведения лабораторно-инструментальных обследований невозможно. В процессе диагностирования важен тщательный физикальный осмотр.
Купировать боли в животе после приема пищи можно при помощи консервативных терапевтических методов. Лечение базового заболевания может носить комплексный характер.
Патогенез болевого синдрома в животе после трапезы заключается в том, что пища проходит через пищевод и достигает желудка, который увеличивается в размерах, начиная выделять желудочный сок. Начинаются активные сокращения, а еда поступает в ДПК.
Если на каком-либо этапе возникает нарушение пищеварения, у человека появляются болевые ощущения в зоне передней стенки брюшной полости. Неприятные ощущения формируются на фоне влияния перевариваемой пищи и пищеварительных соков на поврежденную оболочку.
Наиболее часто боли в животе после еды — последствия неправильного питания:
- употребления пищи непосредственно перед сном;
- сухомятки;
- еды «на бегу»;
- отсутствия режима приема пищи — лучше питаться каждый день в одно и то же время;
- приема острых, кислых и чрезмерно приправленных блюд;
- длительного отказа от еды с последующим перееданием;
- недостаточного количества потребляемой пищи;
- приема внутрь чрезмерно сухой пищи;
- употребления блюд с высоким содержанием белка.
Непереносимость лактозы может спровоцировать возникновение сильнейшей боли в животе. Вызвать недомогание может аллергия на такие продукты:
- яйца;
- молочная продукция;
- какао и шоколад;
- орехи;
- рыба и морепродукты;
- цитрусовые;
- мед;
- клубника и земляника;
- мука и макаронные изделия;
- соя, фасоль и другие бобовые.
Стоит отметить, что пищевая аллергия — наиболее частая причина болезненности в животе после еды у ребенка.
Причины боли в животе после еды могут носить патологический характер. В качестве базового заболевания могут выступать:
- сужение просвета пищевода;
- язвенная болезнь;
- гастрит;
- эзофагит;
- желудочная обструкция;
- колит;
- синдром раздраженного кишечника;
- пиелонефрит;
- гломерулонефрит;
- грыжа пищеводного отверстия диафрагмы;
- мочекаменная болезнь;
- полипы кишечника или желудка;
- холецистит;
- кишечный грипп;
- пилороспазм;
- брыжеечная ишемия;
- панкреатит;
- хронические запоры;
- патологии со стороны селезенки;
- желчнокаменная болезнь.

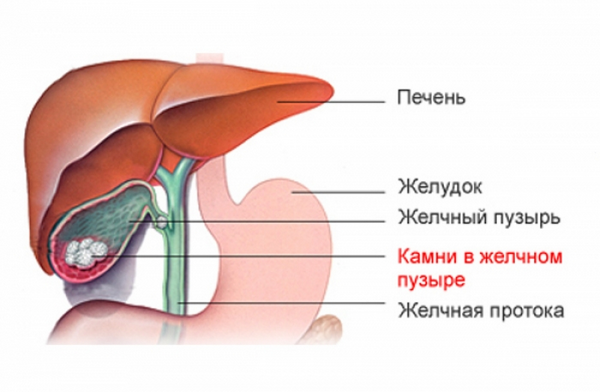
Желчнокаменная болезнь
Аномалия может появиться из-за заболевания, которое не связано с органами пищеварительной системы:
- переломы нижних ребер;
- травмирование грудины;
- плеврит;
- инфаркт миокарда;
- гнойная форма ангины или пневмонии;
- воспаление детородных органов у женщин;
- разрыв аневризмы аорты;
- кетоацидоз.
На причину, почему болит живот после трапезы, может указывать характер протекания болевых ощущений. Например, длительные тянущие боли возникают в результате таких патологий:
- хроническое протекание гастрита;
- переедание;
- онкология желудка;
- чрезмерно быстрое потребление пищи;
- язва желудка.
Жгучая болезненность может быть спровоцирована потреблением внутрь кислых или соленых продуктов, развитием гастрита или панкреатита.
Резкая боль в животе сразу после еды появляется в таких ситуациях:
- потребление некачественных продуктов;
- воспаление червеобразного отростка;
- открывшаяся язва желудка;
- острое пищевое отравление;
- протекание инфекционных процессов;
- обострение гастрита;
- панкреатит.
На этиологический фактор может указать локализация болевых ощущений:
- боли в верхней части живота или в области пупка возникают при воспалительном поражении желудка или 12-перстной кишки;
- в подвздошной зоне с иррадиацией на правое подреберье говорят о желчнокаменной болезни, воспалении желчевыводящих протоков или желчного пузыря;
- «под ложечкой» и под ребрами — признак язвы ДПК или желудка.
Примечательно, что если боль появляется незамедлительно после трапезы или примерно через час, проблема кроется в пищеводе или желудке, а если боли возникают через 2 часа и более, причина аномалии — в кишечнике.
Боли в животе после еды во время вынашивания ребенка чаще всего связаны со смещением органов, расположенных в брюшной полости. Наполнение желудка приводит к их сжатию, что вызывает ноющую болезненность.
Симптоматическая картина расстройства включает множество других клинических проявлений. Крайне редко боль будет выступать в качестве единственного внешнего признака недомогания. Клиника носит сугубо индивидуальный характер, что обуславливается влиянием того или иного этиологического фактора.
Болезненность может носить различный характер:
- колющий;
- тупой;
- режущий;
- стреляющий;
- интенсивный или слабый;
- ноющий или резкий;
- умеренный или схваткообразный.
В большинстве ситуаций боли внизу живота после еды проявляются в сопровождении таких признаков:
- повышение температурных показателей;
- постоянная тошнота, заканчивающаяся рвотой;
- чувство распирания живота;
- проблемы с опорожнением кишечника;
- присутствие примесей крови, слизи или гноя в фекалиях;
- слабость и общее недомогание;
- метеоризм;
- быстрая утомляемость;
- вздутие живота;
- изжога и отрыжка с неприятным запахом;
- зловонный запах изо рта;
- трудности с проглатыванием твердой пищи;
- повышенное потоотделение;
- приобретение кожей бледного оттенка или желтого цвета (при поражении печени);
- урчание в животе;
- тяжесть и переполненность желудка;
- снижение или полное отсутствие аппетита;
- белый или желтый налет на языке;
- снижение трудоспособности;
- урчание в кишечнике;
- снижение массы тела;
- приступы головной боли и головокружения;
- расстройство сна;
- икота;
- эмоциональная нестабильность.
Это далеко не вся симптоматика, которая может развиваться на фоне болевых ощущений в животе сразу или через некоторое время после потребления пищи. Клиническая картина диктуется этиологическим фактором, отличаться может лишь интенсивность симптомов у детей и взрослых.
Выяснить причины появления болей после еды у ребенка или взрослого и назначить наиболее эффективное лечение может только врач-гастроэнтеролог.
На фоне существования широкого разнообразия предрасполагающих факторов процесс постановки правильного диагноза должен носить только комплексный подход. Первый этап диагностирования состоит из манипуляций, которые выполняются непосредственно клиницистом:
- ознакомление с историей болезни — для определения влияния патологического фактора;
- изучение жизненного анамнеза — для уточнения воздействия предрасполагающих источников, имеющих физиологическую основу;
- глубокое прощупывание и простукивание передней стенки брюшины;
- измерение показателей температуры и пульса, частоты сердечного ритма и кровяного тонуса;
- детальный опрос больного — даст возможность врачу составить полную симптоматическую картину, определить локализацию и характер боли, что может указать на базовое заболевание.
Лабораторные исследования:
- общеклинический анализ крови;
- микроскопическое изучение каловых масс;
- бактериальные пробы;
- иммунологические тесты;
- ПЦР-диагностика;
- биохимия крови.
С точностью определить этиологический фактор, ставший провокатором появления болевых ощущений в животе после приема пищи, могут такие инструментальные процедуры:
- гастроскопия;
- рентгенография ЖКТ с контрастным веществом;
- ультрасонография органов брюшной полости;
- колоноскопия;
- ректороманоскопия;
- эндоскопическая биопсия;
- ФЭГДС;
- КТ и МРТ.

Колоноскопия
В некоторых случаях недомогание может стать следствием протекания патологий, не связанных с органами пищеварительной системы, поэтому гастроэнтеролог направляет пациента на дополнительное обследование к специалистам из других областей медицины, например, к кардиологу или пульмонологу.
Когда у человека возникают боль в животе, тошнота и рвота после еды, применяются консервативные терапевтические методы для их устранения. Лечащий врач в индивидуальном порядке, опираясь на базовое заболевание, общее состояние, степень выраженности недомогания и возраст больного, составит наиболее эффективную тактику терапии:
- применение медикаментов;
- диетотерапия;
- курс лечебной гимнастики;
- аппаратный, ручной или водный массаж живота;
- нетрадиционные средства медицины.
В большинстве случаев пациентам предписывают:
- антибактериальные средства;
- анальгетики и спазмолитики — для купирования боли;
- НПВП;
- иммуномодуляторы;
- медикаменты для устранения сопутствующей симптоматики, такой как запор и диарея, тошнота и рвота, вздутие живота и метеоризм, высокая температура и др.;
- минерально-витаминные комплексы.
Самые действенные лекарства:
- «Омепразол»;
- «Ультоп»;
- «Гастал»;
- «Папаверин»;
- «Фестал»;
- «Алмагель»;
- «Лансазол»;
- «Мотилиум»;
- «Мезим Форте»;
- «Панкреатин»;
- «Креон»;
- «Бесалол».
Не менее эффективно лечение при помощи физиотерапии:
- ультразвук;
- электрофорез;
- фонофорез;
- прогревания;
- иглорефлексотерапия;
- магнитотерапия;
- дарсонвализация;
- УВЧ;
- индуктотермия;
- диадинамотерапия.

Диадинамотерапия
Не запрещается применять после консультирования с врачом народные средства медицины. В домашних условиях можно готовить лекарственные напитки, предназначенные для перорального приема на основе таких составляющих:
- ягоды рябины и черники;
- полевой хвощ;
- подорожник;
- календула;
- репейник;
- мелисса;
- мята;
- крушина;
- лепестки розы;
- зверобой;
- полынь;
- сушеница;
- липа;
- крапива;
- семена льна и укропа;
- шиповник;
- тысячелистник;
- ромашка;
- валериана.
Невозможно полностью избавиться от болей в животе после трапезы, не вылечив базовую патологию.
На сегодняшний день не существует специально разработанных профилактических мероприятий, чтобы предупредить боль в животе после завтрака или другого потребления пищи.
Вероятность возникновения недомогания можно снизить при помощи соблюдения следующих несложных правил:
- полный отказ от пагубных пристрастий;
- ведение в меру активного образа жизни;
- правильное и полноценное питание;
- постоянное повышение сопротивляемости иммунитета;
- контроль над массой тела;
- избегание эмоционального истощения;
- прием медикаментов строго по предписанию клинициста;
- раннее выявление и лечение любых расстройств, которые могут привести к возникновению боли.
Не стоит забывать о регулярном профилактическом осмотре в медицинском учреждении с посещением не только гастроэнтеролога, но и других врачей не реже чем 2 раза в год.
Боль в животе после трапезы без проблем поддается консервативной терапии — пациентов часто ждет благоприятный прогноз. Игнорирование или самостоятельное устранение боли может усугубить проблему, а отказ от врачебной помощи неизбежно вызовет прогресс основного заболевания. Совокупность таких оплошностей опасна негативными последствиями, вплоть до смертельного исхода.
Источник
